ONYCHOMYCOSE Tinea unguium Dermatophytose unguéale Onyxis périonyxis
ONYCHOMYCOSE = Tinea unguium = Dermatophytose unguéale = Onyxis et périonyxis candidosiques
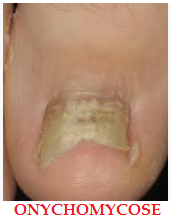
Définition: Infections de l’ongle par un agent fongique ( dermatophyte, levure ou champignon dimorphe ). Très fréquentes. Souvent associées à une infection bactérienne
Étiologie:
- Dermatophytes – Atteignent la kératine normale – Trichophyton rubrum: le plus fréquent (mains et pieds) – Trichophyton mentagrophytes, variété interdigitale (pieds seulement) – Epidermophyton floccosum, Trichophyton violaceum, Trichophyton schönleinii: moins fréquents
- Candida – 70% Candida albicans – Candida parapsilosis, Candida tropicalis, Candida krusei (moins fréquent)
- Moisissures – Atteignent la kératine altérée. – Par ordre décroissant de fréquence: Scopulariopsis brevicaulis, Hendersonula toruloidea, Aspergillus sp., Alternaria tenuis, Cephalosporium, Fusarium, Scytalidium hyalinium
Facteurs de risque: Chercher une immunodéficience sous-jacente ou une maladie métabolique chronique dans les cas qui s’aggravent rapidement
- Onychomycose à dermatophyte
- Humidité
- Chaleur
- Chaussures trop serrées
- Atteinte vasculaire périphérique
- Contamination directe ou indirecte (patient, entourage)
- hyperhidrose, chaussures en caoutchouc
- Dépression de l’immunité à médiation cellulaire
- Onychomycose à Candida
- Diabète sucré
- Hyperparathyroïdie
- Hypothyroïdie
- Maladie d’Addison
- Hyperhidrose
- Engelure
- Dyscrasies
- Phénomène de Raynaud
- Lésion de la cuticule
- Macération
- Onycholyse psoriasique
- Occlusion
- Malnutrition, malabsorption
- Tumeurs malignes (hémopathies)
- Autocontamination à partir d’un foyer extra-ungueal (prurit anovulvaire ou périrectal)
- Contact avec des substances sucrées ou agressives (détergents, médicaments, etc.)
- Période postopératoire
- Immunodéficience congénitale ou acquise (notamment SIDA)
- Professions exposées: pâtissiers, femmes de ménage, infirmières, blanchisseuses, plongeurs.
- Onychomycose à moisissures
- Contamination tellurique
- Troubles vasculaires
- Chevauchement des orteils
- Onychogryphose (épaississement très accusé de l’ongle, avec incurvation en corne de bélier)
Signes cliniques :
- Onychomycose à dermatophyte : généralement précédée par une infection à dermatophyte dans une autre région (inoculation à la suite du grattage de foyers préexistants ou d’une mycose des pieds) , cause la plus fréquente d’onychomycose chez l’adulte , dans 80% des cas atteinte des ongles des orteils , en particulier le gros orteil , infection concomitante des ongles des mains et des pieds rare – Quatre formes cliniques distinctes
- Onychomycose sous-unguéale disto-latérale : forme clinique la plus fréquente ,le champignon pénètre par le bord libre ou latéral de l’ongle et progresse vers la région proximale en atteignant l’hyponychium puis le lit de l’ongle et la tablette. Touche un ou plusieurs doigts ou orteils.
- Hyperkératose sous-unguéale: amas de coloration gris-jaunâtre qui décolle le bord libre de l’ongle, donc perte de la transparence de l’ongle à sa partie distale
- Onycholyse: décollement de la tablette du lit ungueal
- Chromonychie: coloration de l’ongle allant du jaune au brun – Modifications dystrophiques: épaississement, déformation, friabilité de l’ongle
- Possibles onychomadèse ( chute de l’ongle décollé ), avulsion traumatique
- Onychomycose sous-unguéale proximale : rare , Envahissement à partir de la face profonde du repli postérieur ongles des mains ou des pieds leuconychies (colorations blanches de l’ongle): se développent sous le repli unguéal postérieur et s’étendent à la tablette vers la lunule et la zone distale.
- Leuconychies superficielles orteils uniquement (gros orteil) atteinte de la partie superficielle de l’ongle taches blanches, opaques, friables de la tablette unguéale superficielle peuvent confluer et atteindre toute la surface de l’ongle. trichophyton mentagrophytes: le plus souvent
- Onycho-myco-dystrophie totale: onychomycose négligée avec propagation proximale des lésions, destruction de la lame superficielle et hyperkératose considérable du lit de l’ongle (aspect de bois vermoulu)
- Onychomycose à Candida touche avec prédilection les femmes. professions exposées (microtraumatismes des ongles, contacts avec des substances agressives) mains dans 70% des cas; le majeur surtout (main dominante le plus souvent) envahissement des tissus péri-unguéaux et secondairement de la kératine
- Association onyxis-périonyxis
- Périonyxis: tuméfaction inflammatoire, sensible, d’évolution subaiguë ou chronique, des replis sus- et péri-unguéaux. La pression peut faire sourdre une gouttelette de pus contenant des levures.
- Onyxis: débute à la partie proximale de l’ongle (plus rarement sur les bords latéraux) , détachement de la cuticule , taches jaunâtres, verdâtres ou noirâtres des bords latéraux, tablette irrégulière, convexe, rugueuse avec sillons transversaux, qui devient opaque, molle et friable
- Onycholyse: fréquente, surtout aux mains , douleur modérée en l’absence de surinfection, augmentée par l’humidité , association bactérienne fréquente
- Autres formes cliniques
- Onychomycose sous-unguéale disto-latérale: onycholyse distale ou onyxis hyperkératosique distal
- Onyxis primaire sans périonyxis peu fréquent (pieds). Ongle blanchâtre à noirâtre, opaque, friable, aminci, voire onycholyse
- Leuconychie superficielle candidosique : forme de l’enfant onychomycoses à moisissures , plus fréquente au-delà de 60 ans ,gros orteil le plus souvent ressemble à l’onychomycose disto-latérale
Diagnostic différentiel :
| Panaris herpétique Eczéma Lichen plan Pelade Psoriasis unguéal Tumeur unguéale Maladie de Darier Pityriasis rubrapilaire Médicaments Mélanonychie (hématome mélanique)Traumatismes (onychophagie) Maladies endocriniennes Agents chimiques, physiques, tabac | Périonyxis bactérien notamment la dyschromie verte due à Pseudomonas æruginosa Troubles trophiques, notamment maladies vasculaires périphériques Syndrome des ongles jaunes ( lymphœdème primitif, manifestations bronchopulmonaires ) Coloration blanchâtre de l’ongle acquise (traumatismes, infections aiguës, maladies chroniques, intoxication à l’arsenic ou au thallium, cirrhose hépatique, hypoalbuminémie chronique) |
Examens complémentaires : ces examens sont influencés par la qualité du prélèvement.
- Examen direct au microscope optique (préparation au KOH) d’un fragment de tablette unguéale découpé à la pince ou au scalpel et de squames cornées de la région sous-unguéale proximale. Risque de résultat erroné ou douteux. Sensibilité proche de 100% à condition d’examiner plus de deux prélèvements
- Culture sur milieu de Sabouraud: nombreux faux-négatifs (dans 20% des cas, agent fongique non viable ou recueil d’un fragment non parasité) ou faux-positifs (champignons saprophytes)
- Examen histologique de la kératine: moyen diagnostique le plus fiable
Diagnostique: Biopsie au scalpel ou au punch des lésions proximales avec coloration au PAS , Grattage de l’ongle et examen au microscope après préparation au KOH .Présence d’agents pathogènes dans la kératine de l’ongle
Traitements :————————————
- Éviter les facteurs favorisant la multiplication des champignons ( chaleur, humidité, obscurité ).
- Traiter tous les facteurs favorisants ( maladies sous-jacentes prédisposantes ).
- Traiter les autres foyers mycosiques (40%).
- Traiter une surinfection éventuelle.
Ablation de l’ongle: ( pédicure ) enlève la kératine infectée.
| Mécanique: ramollir par pansement occlusif, détacher la tablette du lit de l’ongle à l’aide de pinces ou d’une lime. Chimique: protéger la peau avoisinante avec du sparadrap, puis appliquer une pommade à base d’urée à 40% ou d’acide salicylique à 30% ou d’iodure de potassium à 50%, maintenue sous pansement occlusif. Avulsion chirurgicale: lorsque seul un ou quelques ongles sont atteints. Meulage de l’ongle: peut être utile, association à un antifongique local ou systémique |
Onychomycose à dermatophytes
- Traitements locaux – Moins efficaces que per os – Appliquer sous pansement occlusif. – Peuvent être mélangés à des kératolytiques. – Médicaments les plus fréquemment utilisés · imidazolés: clotrimazole, miconazole, éconazole, kétoconazole, isoconazole, bifonazole, sulfoconazole = dermatophytes, Candida · dérivés des acides gras insaturés: acide propionique, acide undécylénique, haloprogine, tonalftate, griséofulvine = dermatophytes seulement · nystatine, amphotéricine B = Candida et parfois moisissures · médications à spectre large: ciclopiroxolamine, pimaricine – Autres produits: ammoniums quaternaires, dérivés halogénés, chlorés, iodés (teinture d’iode, bétadine), chlorhexidine, hexamidine – Vernis: amorolfine, ciclopiroxolamine
- Traitements systémiques – Griséofulvine: dermatophytes · adulte: 500 mg à 1 g/j aux repas · enfant: 10 mg/kg/j aux repas – Kétoconazole: dermatophytes, Candida, certaines moisissures · adulte: 200 à 400 mg/j · enfant: 4 à 7 mg/kg/j – Terbinafine: dermatophytes, Candida · adulte: 250 mg/j, 6 semaines à 3 mois pour les mains, 3 à 6 mois pour les pieds · non recommandée chez l’enfant
Indications
Onychomycose disto-latérale ou proximale: traitement antifongique local et systémique, leuconychie superficielle: antifongiques locaux
Onychomycose à Candida Traiter avec un topique efficace à la fois sur le Candida et les bactéries (dérivé imidazolé, ciclopiroxolamine).
| En cas de surinfection bactérienne, associer un antibactérien et un médicament actif contre le Candida, par exemple – Amphotéricine B topique, nystatine topique – Kétoconazole topique ou per os (200 à 400 mg/j) – Terbinafine (250 mg/j) Onychomycose disto-latérale avec hyperkératose sous-unguéale: antifongique systémique imidazolé ou terbinafine associé au traitement local Onycholyse pure, leuconychie superficielle: traitement local seul Onychomycoses à moisissures : Avulsion totale ou partielle associée aux antifongiques locaux imidazolés Vernis Itraconazole et la terbinafine seraient efficaces. Autres: alcool iodé, nitrate d’argent, glutaraldéhyde |
Fluconazole et itraconazole. Utilisés dans les mycoses systémiques, ils ne le sont habituellement pas dans les onychomycoses.
Traitements selon l’age :
- Enfant : onychomycoses à dermatophytes rares avant la puberté. Les infections à Candida se présentent le plus souvent sous forme de leuconychie superficielle. adapter la posologie des médicaments au poids corporel
- Sujet âgé : onychomycoses à moisissures plus fréquentes, de même que les maladies prédisposantes ,la fonction rénale ou hépatique peut limiter les indications thérapeutiques. Attention, parfois incapacité d’appliquer correctement un traitement local
Contre-indications: Hypersensibilité ,
- Griséofulvine : porphyries, allergies, grossesse, insuffisance hépato-cellulaire, association au kétoconazole, aux contraceptifs oraux et à l’alcool, grossesse
- Kétoconazole : allergie aux imidazolés, insuffisance hépato-cellulaire, grossesse
- Itraconazole : allergie aux triazolés, association à la terfénadine, grossesse et allaitement
Grossesse: Kétoconazole local contre-indiqué au premier trimestre ainsi que, par prudence, bifonazole et ciclopiroloxamine, Griséofulvine, kétoconazole, itraconazole, fluconazole par voie systémique contre-indiqués , Terbinafine: nouveau médicament, donc prudence.
Précautions d’emploi:
- Topiques: utiliser prudemment en peau lésée et en cas de troubles sensitifs ou vasculaires ,
- Griséofulvine: surveillance régulière à la recherche d’effets secondaires hépatiques, rénaux ou hématologiques (leucopénie, anémie, thrombopénie); photosensibilité; exacerbation d’un lupus ou manifestations lupus-like , Prendre au moment des repas pour améliorer l’absorption et éviter l’exposition solaire.
- Kétoconazole : hépatotoxicité (sévère voire fatale), anaphylaxie (rarement lors de la première prise), diminution du taux de testostérone
Interactions médicamenteuses:
- Griséofulvine: warfarine, barbituriques, alcool, contraceptifs oraux, ciclosporine, isoniazide
- Kétoconazole: anti-H2, antiacides, oméprazole, rifampicine, ciclosporine, phénytoïne, isoniazide, D-pénicillamine
Surveillance:
- Topiques : efficacité lente, consultation toutes les 6 à 12 semaines, après une surveillance initiale pour vérifier l’observance du traitement
- Griséofulvine: fonction hépatique et NFS contrôlées en début du traitement, puis surveillées périodiquement (tous les 3 mois)
- Kétoconazole: fonction hépatique contrôlée avant traitement puis à la 2ème semaine puis tous les mois
- Durée du traitement: ongles des mains: 6 à 9 mois; ongles des pieds: 9 à 12 mois; ongle du gros orteil: 12 à 24 mois
Mesures hygiéno-diététiques:
- Hygiène et séchage soigneux des zones atteintes
- Éviter l’humidité. Port d’une double paire de gants (onychomycose des mains à Candida)
- Éviter les chaussures fermées et/ou en caoutchouc et les chaussures trop serrées.
- Porter des chaussettes en coton (éviter la laine ou les synthétiques).
- Changer de vêtements et de linge de toilette régulièrement et les laver à l’eau très chaude.
- Traitement antimycosique local et/ou général prolongé
Complications: Surinfection évoluant vers la cellulite ou l’ostéomyélite (surtout sur terrain débilité)
Évolution :
- Rechute fréquente; pronostic particulièrement mauvais en cas d’atteinte simultanée de plusieurs ongles ou d’une main et deux pieds
- Absence de réponse pour 20 à 40% des atteintes unguéales
- Rechute à long terme chez 40 à 70% des patients
- La terbinafine donnerait de meilleurs résultats (recul insuffisant).





